Hysterectomie
Qu’est-ce qu’une hystérectomie ?
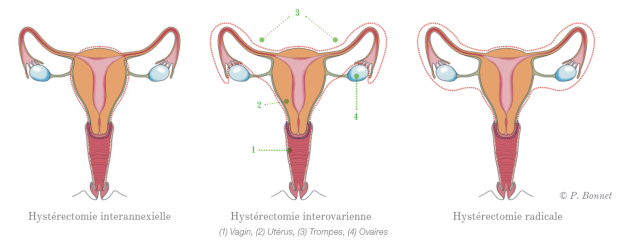
L’hystérectomie consiste en l’ablation chirurgicale de l’utérus. Elle peut être de différents types : totale si l’ablation comprend le corps et le col utérin, subtotale si le col est laissé en place, avec ou sans ablation des trompes et des ovaires (annexectomie).
Les principales indications sont les saignements utérins (polypes utérins, hypertrophie de l’endomètre, fibromes, adénomyose,...), l’endométriose, les cancers de l’utérus et les prolapsus génitaux (descente d’organes).
Quelles sont les conséquences d’une hystérectomie ?
Si vous n’êtes pas ménopausée avant l’intervention, vous ne serez plus réglée et une grossesse sera alors impossible. Si les ovaires sont laissés en place, leur fonction persistera jusqu’à la ménopause naturelle. Si les ovaires sont retirés, l’opération entraîne une ménopause. Un traitement hormonal de substitution peut être discuté avec votre médecin.
Dans tous les cas, l’hystérectomie n’empêche pas la possibilité de rapports sexuels.
Comment se passe l’opération ?
L’hystérectomie est une intervention courante et bien maîtrisée. Son déroulement est simple dans la majorité des cas.
Lorsque les secrétaires de la pré hospitalisation vous contacteront, elles vous donneront un RDV avec l’anesthésiste. L’opération est en effet presque toujours réalisée sous anesthésie générale.
Avant l’intervention :
Il est important d’être à jeun à partir de minuit. Etre à jeun signifie ne pas boire, ne pas manger et ne pas fumer, sinon l’intervention risque d’être annulée.
Dans la toute grande majorité des cas vous serez hospitalisée le matin même de l’intervention.
Pendant l’intervention :
L’hystérectomie peut être réalisée par différentes voies d’abord :
- Voie vaginale : l’intervention se déroule alors par les voies naturelles.
- Voie coelioscopique (petites incisions). Dans certains cas, l’opération peut être réalisée par voie combinée coelioscopique et vaginale afin de faciliter l’hystérectomie.
- Voie abdominale ou laparotomie, par ouverture de la paroi de l’abdomen, le plus souvent horizontale (comme pour la majorité des césariennes) ou plus rarement verticale.
Après l’intervention :
Vous passerez en salle de réveil pendant environ 2 heures avant de retourner dans votre chambre.
Les premières 24 heures peuvent être douloureuses et nécessiter un traitement antalgique.
Une sonde urinaire et une perfusion intraveineuse sont généralement laissées en place pour une durée variable.
Un traitement anticoagulant et des bas de contentions sont souvent instaurés dans les suites opératoires.
Un saignement vaginal modéré est banal dans le mois qui suit l’intervention.
La reprise d’une alimentation normale se fait dans les jours suivant l’opération.
La sortie a généralement lieu entre le 1e et le 3e jour postopératoire, en fonction de votre récupération de la difficulté opératoire. .
Des douches sont possibles rapidement après l’opération mais il est préférable d’attendre un mois avant de prendre un bain.
Après la sortie
Ne laissez pas de pansements mouillés sur les plaies. Le mieux est encore de laisser les plaies à l’air. Il n’est pas nécessaire de désinfecter les points de sutures ni d’y apporter des soins particuliers. Après votre douche séchez bien les points en tapotant légèrement.
Un RDV chez votre médecin généraliste est indispensable environ 7 jours après l’intervention afin de retirer les fils de suture.
Il est recommandé d’attendre la visite post-opératoire, 4 à 6 semaines après l’opération, pour reprendre une activité sexuelle. Il est également important de ne pas porter de charges lourdes de plus de 5 kilos, ni de pratiquer de sport.
Après votre retour à domicile, si des douleurs, des saignements importants, des vomissements, de la fièvre, une douleur dans les mollets ou toute autre anomalie apparaissent, il est indispensable d’en informer votre médecin.
Quels sont les risques ou inconvénients ?
Certains risques propres à l’intervention existent : il peut s’agir de plaie accidentelle des voies urinaires, de l’intestin ou des vaisseaux sanguins. En cas d’hémorragie, une transfusion de sang ou de dérivés sanguins peut être nécessaire.
En fonction des constatations faites pendant l’intervention, la voie d’abord peut être modifiée pour des raisons techniques avec réalisation d’une ouverture de l’abdomen (laparoconversion) alors que l’opération était prévue par coelioscopie.
Après le retrait de la sonde urinaire, des difficultés à uriner peuvent être rencontrées pendant quelques jours et peuvent parfois justifier un traitement médicamenteux, éventuellement de remettre en place une sonde urinaire, voire de prolonger la durée prévue d’hospitalisation.
Un hématome ou une infection (abcès) peut survenir, nécessitant des soins locaux, voire une reprise chirurgicale ou un drainage.
Un petit drain (tuyau) est parfois mis en place pour quelques jours sous la paroi de l’abdomen pour éviter un hématome.
Une infection urinaire peut apparaître dans les suites de l’intervention. Elle se traite par la prise d’antibiotiques.
Des adhérences intra-abdominales peuvent être secondaire à tout geste chirurgical et entraîner des douleurs chroniques ou plus rarement une occlusion intestinale.
Une phlébite des membres inférieurs ou une embolie pulmonaire peut survenir. Leur prévention repose sur le port de bas de contention, des injections d’anticoagulant et le lever précoce.
Comme toute chirurgie, cette intervention peut comporter très exceptionnellement un risque vital ou de séquelles graves.
Il est important de bien respecter les consignes de repos physique et intime afin d’éviter des complications plus spécifiques comme les lâchages de sutures vaginales ou abdominales.
Cette fiche à destination des patientes a été réalisée avec l’aide du GGOLFB (groupement des gynécologues obstétriciens belges francophones) et du CNGOF (collège national des gynécologues obstétriciens français).